腎臓の働き
腎臓は、体の中の「浄化装置」といえる臓器です。血液の中を流れる老廃物や余分な水分をこし取り、尿として体の外に出すことで、体内の環境を一定に保っています。
この「こし取り」を担うのが、糸球体(しきゅうたい)と呼ばれる細かい毛細血管のかたまりで、血液を濾過する大切なフィルターの役割を果たしています。
しかし、腎臓の仕事はそれだけではありません。濾過された尿の濃さを調整することで、体の水分バランスを細かく整えたり、ナトリウム(塩分)やカリウムなどの「電解質」の量を適切に保ったりしています。
また、体の代謝で自然に生じる酸性の物質を尿として排泄し、体を弱アルカリ性に保つ働きもあります。
さらに、腎臓は「ホルモンを作る臓器」としても重要です。
血圧を調節するレニンや、赤血球の産生を促すエリスロポエチンといったホルモンを分泌します。加えて、ビタミンDを活性化してカルシウムの吸収を助けたり、リンの排泄を調節することで、骨の健康にも深く関わっています。
そのため、腎臓の機能が低下すると、むくみや高血圧、貧血などの症状だけでなく、心臓や骨、消化管など全身に影響が及ぶことがあります。腎臓は「静かに働く臓器」ですが、全身の健康を支える要の存在です。
腎臓内科の受診を考える症状
- 健康診断で「クレアチニン値」や「eGFR」の異常が指摘された。
- 健康診断で検尿異常を指摘された(尿蛋白、尿潜血)
- むくみや倦怠感が続いている。
- 血圧が高い。
- 糖尿病や高血圧の治療中で、腎機能が低下してきた。
- 腎臓病・透析の家族歴がある。
主な腎臓内科疾患
- 慢性腎臓病
- 糸球体腎炎
- ネフローゼ症候群
- 糖尿病性腎症
- 腎硬化症
- 膠原病に伴う腎炎(全身性エリテマトーデス、ANCA関連腎炎)
慢性腎臓病(CKD:Chronic Kidney Disease)
慢性腎臓病とは
慢性腎臓病(CKD)とは、「腎臓の障害が3か月以上続く状態」を指します。
初期のうちは自覚症状がほとんどなく、健康診断などで尿たんぱくや血清クレアチニン値の上昇(eGFRの低下)から見つかることが多い病気です。
放置すると、腎臓の働きが徐々に低下し、最終的には透析や腎移植が必要となることもあります。また、腎臓の病気であると同時に、心筋梗塞や脳卒中など心血管疾患(CVD)を起こしやすい体質を示す重要なサインでもあります。
診断基準
次の1または2のいずれか、もしくは両方が3か月以上持続している場合、慢性腎臓病と診断されます。
- 腎障害があると認められる場合
尿たんぱく(アルブミン尿)が陽性:0.15 g/gCr 以上(30 mg/gCr 以上のアルブミン尿)
腎臓の画像診断や病理所見で異常を認める
尿や血液検査で腎機能障害を示唆する所見がある - 糸球体濾過量(GFR)が60 mL/min/1.73㎡未満(eGFRで推算する場合が一般的です)
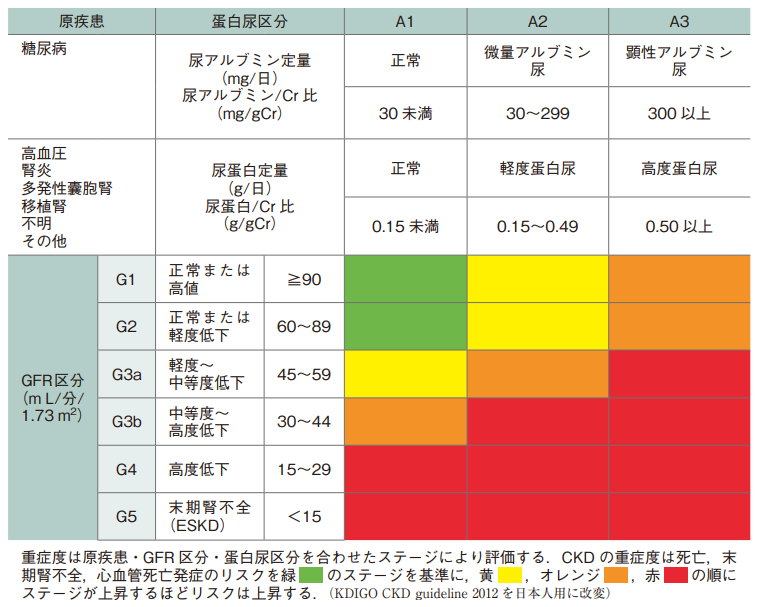
病気の重症度(ステージ分類)
CKDは
- 原因疾患(例:糖尿病、高血圧、糸球体腎炎など)
- 尿たんぱく(またはアルブミン尿)の量
- 腎機能(GFR)
の3つをもとに、ステージ1~5に分類されます(図1)
腎機能が低下し、尿たんぱくが多くなるほど、腎不全・心血管病・死亡のリスクが高くなります。
一般的に、ステージの進行度は緑 → 黄 → オレンジ → 赤の順に重くなります。
なぜ慢性腎臓病の管理が大切なのか
CKDは単に腎臓だけの問題ではなく、全身の血管の老化を反映する病態です。
腎機能が下がるほど、心臓や脳の血管にも負担がかかり、心筋梗塞や脳卒中などの合併リスクが増加します。
また、透析が必要となる患者さんの多くが、CKDを長年かけて進行させてきた結果であり、「透析予備軍」としての早期発見と管理がとても重要です。
予後
いったん低下した腎機能は完全には元に戻りませんが、進行を遅らせることは可能です。
その経過を左右する主な要因は次のとおりです。
- 尿蛋白の量
糸球体の障害を示す重要な指標です。
理想は陰性化、少なくとも1g/日(g/gCr)未満を目標にします。 - 血圧管理
高血圧は腎臓に強い負担をかけ、進行を加速させます。 - 腎機能そのもの
腎機能が低いほど、悪化のスピードは速くなる傾向があります。 - 加齢
年齢とともに腎機能の自然低下は避けられません。
治療の基本方針
CKDの治療は、「原因の治療」+「進行予防」が柱になります。
腎機能が比較的保たれているステージ1~3では、生活習慣の改善とともに、原因となる疾患(糖尿病・高血圧・腎炎など)のコントロールが重要です。
① 生活習慣の改善
- 適度な運動を習慣づけ、肥満やメタボリック症候群を防ぎます。
- 禁煙・節酒は必須です。
- 睡眠障害を放置せず、規則正しい生活を心がけましょう。
- 水分は、浮腫や心不全がなければ脱水にならない程度にしっかり摂取します。
- 鎮痛薬(NSAIDs)や漢方薬の常用は注意が必要です。知らずに腎臓に負担をかける場合があります。
② 食事療法
- 減塩:1日6g未満が目標です。塩分の取りすぎは高血圧や浮腫を悪化させます。
- たんぱく制限:腎機能が低下してくると、たんぱくの代謝産物が負担となるため、過剰摂取を避けます。
ただし、厳しすぎる制限は低栄養や筋力低下を招くため、医師・栄養士の指導のもとで個別に調整します。
③ 血圧のコントロール
- 目標は130/80 mmHg未満。
尿たんぱくが多い場合は125/75 mmHg未満を目指します。 - 降圧薬としては、アンジオテンシン受容体拮抗薬(ARB)やカルシウム拮抗薬(CCB)がよく使われます。
④ 体重・脂質の管理
- 標準体重は 身長(m) × 身長(m) × 22 が目安です。
- 無理のない減量を心がけます。
- コレステロールや中性脂肪を正常範囲に保つことも、腎臓と血管を守るうえで大切です。
「CKD診療ガイド2024」において、”CKD患者では脂質異常症の治療により心血管系疾患イベントの発症を抑制し、腎機能低下を抑制する可能性があり、CKD患者において、心血管系疾患予防を含めて、LDLコレステロールを120 mg/dL (可能なら100 mg/dL未満)にコントロールすることが重要である”とされています。
まとめ
慢性腎臓病は「静かに進行する病気」ですが、早期に気づき、適切に生活を整えれば進行を止められる・もしくは遅らせる可能性があります。腎臓を守ることは、心臓や脳などの重要な臓器を守ることにもつながります。
慢性腎臓病の主な原因
当院の診療
当院では現在、腎臓内科専門医の退職に伴い、総合内科専門医、リウマチ専門医の廣瀬光医師が腎臓内科外来も行っています。
腎生検や透析導入など、入院治療が必要な場合は、防衛医科大学校病院等、近隣の大学病院、総合病院への紹介をさせて頂いております。
