概要
関節リウマチ(rheumatoid arthritis: RA) は、日本人の約80万人が罹患する自己免疫性疾患です。関節炎による関節の腫脹と疼痛を来たします。炎症の主座は滑膜炎にあり、それが持続すると関節の破壊・変形が進行します。発症には遺伝的要因と環境要因(喫煙や肥満など)が関与しています。女性が男性の4倍ほど多く、発症が最も多い年齢は40~50歳代でしたが、近年では65歳以上で発症する高齢発症関節リウマチが増えています。血液中のリウマチ因子や抗CCP抗体とよばれる自己抗体が多くの患者で陽性となります。関節症状以外に、呼吸器合併症、虚血性心疾患、悪性リンパ腫、骨粗鬆症、血管炎などのさまざまな関節外症状、合併症がみられることがあります。
症状
RAの症状の中心にあるのは多発性、持続性、破壊性の関節炎による症状です。病初期には、朝の手のこわばり、手首、手指の腫れぼったさ、動作時の関節痛などの自覚症状で始まります。続いて持続的な関節痛がみられるようになり、さらに関節の腫脹を伴うと、他覚的にも関節炎が確認されるようになります。90%以上の人が、手関節や手足の指の小関節に症状がみられ、ほかに膝、肘、肩、足首などにも痛みがでます。RAでは最初から多発性の関節炎で始まる場合もあるが、単関節炎のこともあります。高齢発症関節リウマチでは肩関節などの大関節に罹患することが多く、リウマチ性多発筋痛症との鑑別が必要な場合もあります。
診断
長らく1987年のアメリカリウマチ学会で作成された基準をもとに診断されてきました。しかし、近年の検査法や治療薬の著しい進歩により、より早期のRAを診断する必要が生じてきました。2010年に欧米を中心に基準が改訂されました(ACR/EULAR 2010年分類基準)(table1とtable2)。この基準は、腫れや痛みのある関節炎の数、期間、リウマトイド因子(RF)や抗CCP抗体の有無と程度、炎症反応の有無によってスコア化して判断します。
ACR/EULAR 2010年分類基準
table 1 対象集団
| 1か所以上の関節に明確な臨床的滑膜炎がみられる |
| 滑膜炎をより妥当に説明する他の疾患が見当たらない (SLE、乾癬、痛風などの除外) |
table 2 スコア(A~Dを合計)
| A:罹患関節 | スコア | 備考 |
| 大関節1か所 | 0 | 肩、肘、股、膝、足 |
| 大関節 2-10ヵ所 | 1 | |
| 小関節 1-3ヵ所 | 2 | PIP, MCP, 2-5MTP, 手関節 |
| 小関節 4-10ヵ所 | 3 | |
| 11ヵ所以上 (1ヵ所以上の小関節) | 5 | 顎、胸鎖、肩鎖関節も含む |
| B:血清学的検査 | ||
| RF、抗CCP抗体陰性 | 0 | |
| いずれか低値陽性 | 2 | |
| いずれか高値陽性 | 3 | いずれか低値陽性 |
| C:急性期反応物質 | ||
| CRP正常、ESR正常 | 0 | |
| いずれかが異常 | 1 | |
| D:症状の持続 | ||
| 6週未満 | 0 | |
| 6週以上 | 1 |
血液検査
RFはRA患者において感度75.9%、特異度78.7%で検出される自己抗体です。RAの診断には必須の検査です。しかし、RF陰性のRA患者も約20%にみられ、また健常者においても5~15%にRF陽性がみられます。抗CCP抗体は、RA患者において感度78.5%、特異度95.9%で検出される自己抗体です。抗CCP抗体陽性のRA患者は、陰性例と比べて関節破壊や身体的機能障害の悪化が進みやすいことが報告されており、RAの予後不良因子そして重要です。関節の炎症を反映してCRPや赤沈などの炎症反応やMMP-3が高値となることも重要な所見のひとつです。
画像検査
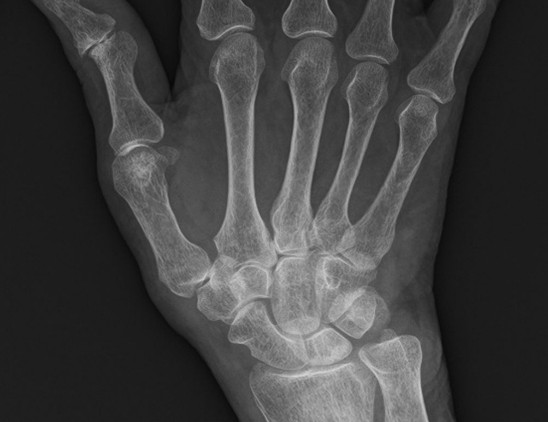
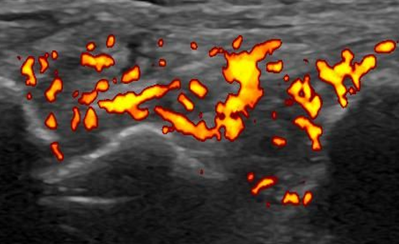
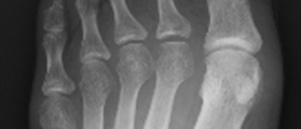
X線検査では、RAが進行すると関節周囲の骨粗鬆症に加えて、関節裂隙の狭小化、骨びらん、強直などがみられます。しかし、RA発症の初期(図1、図3)ではこうしたX線の変化はほとんどみられません。関節エコー検査(図2)やMRI検査(図4)を用いるとX線検査では認めることのできないRAの早期の変化である活動性滑膜炎や骨びらんを確認することができるので、RAの早期診断と早期治療につながります。

関節リウマチの評価、治療
RAと診断されれば、定期的に病状を評価し、適切な治療を行います。RAに対する治療薬には痛みを和らげるための薬、ステロイド剤そして免疫の異常に働きかける抗リウマチ薬があります。抗リウマチ薬には免疫抑(修飾)制剤と2003年より使用可能となった生物学的製剤と2013年より使用可能となったJAK阻害薬があります。RAでは発症後2年以内に関節破壊が急速に進行することが分かってきたので、通常は診断後にはすみやかに禁忌事項がなければ免疫抑制剤の一つであるメトトレキサートによる治療を開始し、寛解を目指します。メトトレキサートで3か月治療しても効果が十分に得られない場合には、生物学的製剤やJAK阻害剤を追加します。評価方法、治療方法についての詳細は関節リウマチの薬物療法をご覧ください。
関節リウマチ治療におけるステロイドの位置づけ
プレドニゾロンなどのグルココルチコイド(いわゆるステロイド)は、炎症を抑える力が非常に強く、膠原病などの自己免疫疾患の治療に欠かせない薬ですが、長期的な使用や高用量での使用により、さまざまな副作用が出ることが知られています。一方、関節リウマチ治療においては、メトトレキサートを始めとした抗リウマチ薬が充実しており、極力ステロイドは用いずに治療することが現在では一般的です。ガイドラインでも、ごく短期間の使用にとどめることが推奨されています。
ステロイドは関節の炎症は良く取りますが、関節破壊を抑える効果はありません。また、骨粗鬆症や生活習慣病、感染症などのリスクが増加します。
当院では、やむを得ない場合を除き、極力ステロイドを用いない関節リウマチ治療を心がけております。
生活上の注意
食事
貧血や骨粗鬆症を併発しやすいので、鉄分、カルシウム、良質な蛋白質を積極的に摂取しましょう。
病状のコントロールが不十分でステロイドを使用している場合は生活習慣病のリスクが高まります。また、生活習慣病や関節リウマチの活動性が残っている場合は慢性腎臓病のリスクも高まります。適切なカロリー摂取とバランスの良い食事を心がけ、生活習慣病の管理をしっかりと行いましょう。
睡眠
十分な睡眠時間を確保し、睡眠不足にならないように工夫しましょう。睡眠不足は症状を悪化させる要因となります。
運動
痛みが強い時には安静が第一ですが、薬物療法で痛みや腫れが落ち着いてきたらリウマチ体操などの運動療法を始めましょう。関節を動かすことで、痛みやこわばりを和らげ、筋力や関節の可動域を維持・向上させます。
物理療法
炎症が収まっているときには、関節をホットパックやパラフィン浴などの温熱療法が適しています。炎症が強く、痛みや晴れがあるときには患部を冷やしましょう。
感染の予防
感染症にかからないようにマスクの着用、手洗い、うがい、十分な睡眠、バランスの取れた食事を心がけましょう。
当院の特徴
- リウマチ専門医による診療
当院では、関節リウマチ・膠原病診療に精通した経験豊富な専門医に加え、大学で教育・研究に携わる医師や教授の医師を含む、計11名の専門医が外来診療を担当しています。
メトトレキサートによる基礎的治療からすべての生物学的製剤やJAK阻害剤の使用が可能です。
また、小児科専門医資格を有する医師 (毛利医師) も在籍しており、若年性特発性関節炎をはじめとする小児リウマチ性疾患(各種膠原病、自己炎症症候群など)にも対応可能です。 - 充実した検査体制
☑院内迅速検査として、以下の項目が即日に結果説明が可能です。
・尿検査
・血算(白血球・赤血球・血小板)、CRP
・血糖 (グルコース・HbA1c)
・Dダイマー
・各種感染症の抗原検査、PCR検査(インフルエンザやCOVID-19等)
・生化学検査 (肝機能・腎機能・電解質・脂質など) (※2025年11月15日開始)。
☑生理学的検査としては、心臓、消化器、内分泌・代謝、リウマチ専門医による超音波検査が可能です。
・心電図
・肺機能検査
・血管伸展性検査
・各臓器別専門医による超音波 (エコー) 検査
☑画像検査としては、CT、MRI検査まで備えていることが当院の特徴です。
・レントゲン検査
・骨密度検査 (DXA法)
・CT検査
・MRI検査
これらの検査体制により、各臓器の合併症や治療に伴う副作用の全身的な評価を必要に応じて行うことができ、診断・治療・副作用対応までを院内で完結できる体制を整えています。 - 関節エコー外来
当院では、毎月1回(土曜日)にリウマチ専門医による関節エコー外来を実施しています。
関節エコーは、関節リウマチの早期診断や治療効果の評価に有用な検査です。 - 全身疾患であるリウマチ膠原病疾患の臓器合併症に対応
関節リウマチは関節だけの病気と思われがちですが、肺、心臓、肝臓、すい臓、消化管、皮膚、神経、腎臓などの多臓器の合併症をおこしうる全身疾患です。その他の多くの膠原病も同様です。当院では、循環器、呼吸器、消化器、内分泌・代謝の専門外来も行っており、患者様を都度他病院にご紹介することなく、クリニック内で全身の合併症の評価が可能です。 - 治療に伴う副作用の診断・治療に対応
リウマチ・膠原病の治療では、ステロイド、免疫抑制薬、生物学的製剤を中心とした薬物療法が主体となりますが、これらはいずれも感染症、骨髄抑制、肝機能障害、腎機能障害など、多様な副作用を伴う可能性があります。特にステロイドは、感染症のほか、糖代謝・脂質代謝異常や骨粗鬆症など全身への影響がみられることがあります。
当院では、こうした治療関連有害事象に対しても、院内検査体制を活かした早期診断と、各科専門医との連携による多角的な対応が可能です。外来での対応が困難な場合には、速やかに高度医療機関への紹介を行う体制を整えています。リウマチ・膠原病診療における安全性と有効性の両立を目指し、継続的なモニタリングと副作用管理を行っています。
まとめ
当院は埼玉県所沢市にあり、狭山・入間・川越など近隣地域に加えて、清瀬市・東久留米市・小平市など東京都西部からも多くの方にご来院いただいています。
リウマチ・膠原病診療において、私たちは安全性と有効性を両立した医療の提供を目指しています。
各分野の専門医が連携し、早期診断から長期管理まで一貫した体制で診療を行っています。
リウマチ・膠原病は、長く付き合っていく必要のある病気ですが、適切な治療と定期的なフォローにより、より快適に過ごすためのサポートが可能です。
当院では、患者さんが安心して治療を続けられるよう、専門医チームがサポートいたします。
